
” La ciencia es un modo de leer la naturaleza entre líneas, de ver más allá de aquello que está a mano. Navegar fuera del sistema solar y de nuestra galaxia sin movernos de casa. Viajar al pasado del planeta y revivir en nuestras mentes el andar de animales extintos hace millones de años. Ampliar una gota de agua para contemplar la vida de diminutos seres microscópicos. Hoy en día, estos paisajes intangibles nos resultan familiares gracias a una larga historia de hallazgos e ideas científicas que empezaron hace pocos siglos y que fueron, trazo a trazo, dibujando la imagen que tenemos …”
Edelstein & Gomberoff (2018)
El ama de confianza, conocida en palacio como Aguamana porque presumía a diario de haber sido criada, con gran penuria, en una isla remota del poniente de Canarias, a base de raíces de helecho asadas y majadas con manteca, lloriqueaba en la esquina más oscura de la alcoba, ornamentada -de manera asfixiante- con viejos y densos tapices, elaborados con tela brocada de hilos dorados, traídos desde el Viejo Continente que, como dote de boda, había hecho trasladar, no sin dificultades, su augusta dama. Una noche más, esperaba –inútilmente- no ser vista gimiendo desconsolada, casi habiendo perdido toda esperanza de confirmar la salvación y especialmente la sonrisa iluminando -otra vez- el rostro hermoso de su delicada señora. A duras penas, de vez en cuando, empapaba las enrojecidas mejillas, aún pueriles, que decían…tanto habían fascinado, lejos, allá, muy cerca de la Corte, con un lienzo mojado en agua aromatizada con esencia de hierbas, aquellas que le había recomendado la Madre Abadesa del cercano Monasterio de la Encarnación, mujer adusta donde las hubiera y que gustaba revestir su hábito con pomposas joyas, en especial cuando tenía visitas de alto linaje. Bien sabía la anciana, desde antaño, que se trataba de plantas cultivadas en el lado oeste de la mansión virreinal, que ella se cuidaba recoger al alba, recién regadas con el rocío de la dulce brisa y la neblina casi permanente en la fresca amanecida, intentando que esa loción olorosa mitigara la sudoración excesiva, que exhalaba cada poro de la piel en aquella faz tierna, aniñada y tan querida. La observaba y recordaba cuando, recién llegada, causaba admiración, los comentarios que hacían de ella por su lozanía y prestancia, durante los actos en que participaba, y cómo las dos recorrían –entre risas- a la manera de las tapadas, visionando solo con un ojo, a través de las sayas elaboradas con delicadas sedas, los coloristas mercados que exhibían suculentos productos de las huertas de la comarca, así como las visitas que hacían –sin ser reconocidas- a los tenderos que regateaban en horas matutinas con exquisitos artículos de filigrana de la mejor plata de la región, metal que a su señora gustaba tanto y que se extraía -no lejos- en las minas de las que tanto hablaba el esposo, conversaciones a las que ellas –lógicamente- no estaban invitadas. También recordó el miedo que pasaron durante uno de los frecuentes terremotos, mientras gritaban enloquecidas por los pasillos del palacete, al tiempo que caían búcaros y cuadros al suelo, y cómo se sorprendieron los lugareños de que hubiera sido capaz –la dama- de haber viajado desde tan lejos, gestando una criatura a la que parió con grandes dolores a poco de llegar al continente, pero especialmente por abandonar una posición segura y confortable en aquel lindo pueblo, para seguirle a él, hasta un lugar tan remoto, por mandato de S.M. Así estaba, absorta, cuando se percató de una nueva convulsión que obligó a la joven a vomitar un repugnante líquido de coloración indescriptible, en medio de estertóreos movimientos de su inflamado abdomen. Sus ojos, enrojecidos por la fiebre, habían transformado unos rasgos tranquilos y sosegados en ademanes incapaces de ser dominados. Mientras tanto, al lado, en otra estancia contigua, con estantes plagados de añosos libros de cuentas, pesados cortinajes e informes secretos venidos desde la metrópoli, dos hombres hablaban en voz baja, a la luz de velones. Uno de ellos recibió, del otro, con cuidado y sigilo, un saquito de contenido misterioso, y corrió precipitadamente a llevarlo a la habitación colindante, donde su egregia cónyuge agonizaba en un lecho de bellísimo dosel trabajado por los mejores ebanistas de Cuzco. Allí lo dejó, tras besarlo, en manos del ama que, al lado de la joven, aún sollozaba. Luego el caballero se retiró con el rostro cabizbajo, disimulando su estado. Desde hacía días, él languidecía, pues se contaba en las cocinas que, despertando durante las noches, el hombre maldecía con frases inconexas en medio de ataques provocados por terribles dolores y fiebres calenturientas, que le aparecían cada dos días, aunque se hacía el fuerte delante de su mujer y de todos los presentes. Y es que… el Virrey no, el Virrey no podía enfermar.
Epílogo
Cuentan que el 14 de agosto de 1628 zarpaba del puerto de Cádiz, con destino a Lima, el Excelentísimo señor Don Luís Jerónimo de Cabrera y Bobadilla (ver figura 1. Cabecera), Cuarto Conde de Chinchón, Señor de Valdemoro y Casarrubios, Caballero Comendador del Campo de Criptana en la Orden de Santiago, Alcalde, Guarda y Alférez Mayor de los Alcázares de Segovia, Tesorero General de la Corona de Aragón, Gentihombre de Cámara de S. M., de los Consejos de Aragón y de Italia, a la sazón recién nombrado Virrey del Perú por S. M. D. Felipe IV, rey de España. Le acompañaba su segunda esposa, Doña Francisca Enríquez de Ribera, con la que había contraído matrimonio seis meses antes y que gestaba su primer hijo, ya que la primera, de nombre Dª Ana de Osorio había fallecido hacía tiempo. Relatan que, después de más de dos meses de navegación, llegaron al puerto de Paita, donde la esposa desembarcó por miedo a que el parto se presentase durante la travesía, mientras su marido siguió por mar hasta el puerto de Callao, donde arribó el 18 de diciembre, entrando en Lima el 14 de enero de 1629 (después de recorrer los doce kilómetros de distancia desde el enclave portuario). Tras dar a luz el 4 de enero en Lambayeque, la condesa se reunió con su esposo el 19 de abril. Según estudiosos consultados, la estancia de Don Luis Jerónimo de Cabrera y su mujer en tierras americanas (en concreto en Perú), la extraña enfermedad que uno de los dos padeció, los dos sufrieron, o afectó a ninguno; así como su posterior regreso a España, es un confuso episodio de Historia, vinculado no solo con la etapa virreinal (como pudiera pensarse), sino también con la Medicina, Biología, la Botánica y el comercio, ya que por entonces, algunos sostienen, se descubre el efecto antipalúdico de la corteza de un árbol (enigmático en ese tiempo): el árbol de la quina, cuyo nombre y utilidad ha traído no pocos quebraderos de cabeza, generando falsedades, intrigas, fraudes, espionajes, competencias y engaños, a lo largo de los siglos, a toda la Humanidad. Las fechas documentadas de la estancia del virrey Chinchón en Perú fueron del año 1629 al 1639, una década a considerar con atención, pues implica graves problemas de cronología al asunto, como veremos a continuación.
Y es que a pesar de lo que se extendió por entonces y ha llegado hasta la actualidad, algunos expertos sostienen que no fue la condesa de Chinchón (la Virreina) quien enfermó y luego sanó gracias a una extraña pócima (extracto de corteza del árbol de la quina) que le suministraron, sino el propio Virrey el que había contraído unas enigmáticas fiebres desde el 15 de febrero del año del Señor de 1631 y, a finales de abril, su galeno personal (Juan de Vega, personaje complejo en toda la trama, como verán) estableció como diagnóstico “calentura terciana” (es decir, un acceso de fiebre cada 48 horas). Le aplicaron sangrías y purgantes (a la usanza) y, una vez sanado, el Virrey, hombre piadoso, atribuyó su curación a un milagro de la Virgen del Prado, a cuya intercesión se había encomendado, sospechando los eruditos del caso que no fue informado de haber sido tratado, tal vez, con un nuevo remedio, de intrigante uso en la Corte del Virreinato.
Para ciertos eruditos, el tratamiento del Virrey coincide en tiempo con los manejos médico-comerciales de su doctor personal, el tal de Vega, conocedor de las propiedades antifebriles de las hojas de un árbol –la quina– que utilizaban indígenas de la zona. De hecho, algunos investigadores concluyeron que fue dicho médico, al servicio personal de la condesa, el que trajo, a su regreso a Europa, un importante cargamento de corteza, con el que consiguió amasar una fortuna, quina que comenzó vendiendo a cien reales la libra. Lo menciona, por ejemplo, Gaspar Bravo (1669), quien atribuyó a de Vega la difusión de la corteza en España.
Según otra hipótesis de esta intrigante historia, en el año de 1638, habiendo llegado la noticia al Corregidor de que la Virreina del Perú padecía tercianas, escribió al Virrey y le remitió una porción de unas extrañas cortezas (del árbol de la quina), avisándole de su admirable virtud, modo de usarlas, y esperanza de que cortarían las fiebres a su esposa. El Virrey le llamó a Lima, y le pidió que antes de dárselas a su mujer debía probarlas en los Hospitales con otros tercianarios (pacientes con fiebres tercianas). En efecto, acompañado de los médicos del Hospital, llevó a cabo lo que el Virrey le había mandado y, en poco tiempo, sanaron todos los enfermos que habían tomado el susodicho remedio. Decidió el Virrey, en conclusión, que se le diese a su esposa, la cual sanó de las calenturas, recobrando la salud perdida.
Sin embargo, relata Medina Rodríguez (2007) que Antonio de Suardo, autor del Diario del Virreinato de Chinchón (mayo de 1629-mayo de 1639), descubierto en 1930 en el Archivo de Indias de Sevilla (Haggis, 1941), no señala anomalías en la salud de la condesa, que era óptima, con una agenda activa en la sociedad limeña, en cuyos actos, se recoge en dicho Diario, gustaba participar. En cambio, son muchas las referencias de que el conde y su hijo sí padecieron tercianas, dando fechas y tratamientos (a la usanza de entonces) a los que se sometieron. Según los estudiosos de dicho Diario, el Virrey padeció las fiebres, pero de su esposa no se menciona nada al respecto, aunque es verdad que se habla de cierta indisposición que sufrió en una ocasión y que ha dado origen a la leyenda que la vincula con el descubrimiento de la quina y su repercusión en Europa. De hecho, Paz Soldán (1938, 1940) afirma que la condesa murió en Cartagena de Indias, el 14 de enero de 1641, poco antes de la fecha en la que, junto con su marido, se proponía embarcar de regreso a España y que el Virrey sufrió varios años de tercianas, curándose de manera repentina en 1639, casi a punto de regresar a Europa.
Keeble (1997) tampoco apoya la leyenda de la condesa de Chinchón, porque afirma que el primer uso de la corteza de quina, contra la malaria en Europa, fue en 1630 y no se comercializó hasta 1643. Otra versión de la historia cuenta que fue el Corregidor de Loja, Juan López de Cañizares que, enterado de las propiedades de la planta, informó a los jesuitas y ellos llevaron la quina a Roma y, desde allí, se difundió por todo el mundo. Y aunque Acosta-Solís (1989), insiste en que la corteza de Cinchona fue conocida en Europa gracias al médico del Virrey, Juan de Vega, (algo que también señala La Condamine, estableciendo el año 1638 como el de la sanación de la Condesa), Medina Rodríguez (2007) establece que los documentos firmados por de Vega en la Universidad de Lima hasta el año 1659 (Haggis, 1941; Jaramillo-Arango, 1950) prueban que el doctor se quedó en Perú, se hallaba en Perú, incluso después que el Virrey regresara a Europa.
Llegada de la quina a Europa
Lo cierto es que llegaban cortezas y polvos al Viejo Continente para curar las fiebres, pero durante más de 100 años se desconocía cómo eran los árboles de los que eran extraídos (Cuvi, 2011; 2018). Sobre la fecha exacta de la llegada del árbol (corteza con fines medicinales) hay mucha discrepancia. La primera descripción botánica- científica (muy escueta) se debe a Sebastián Bado quien, en 1663, menciona una corteza de Perú para combatir la fiebre y que denomina Pulvis commitissae, señalando que proviene de un lugar secreto. El agustino fray Antonio de La Calancha (1633) y el padre jesuita Bernabé Cobo (1652), residiendo en Perú en la época de los Chinchón, fueron los primeros en describir la cascarilla (así se llamaba a la quina en Ecuador y Perú), señalando sus propiedades curativas, aunque no hacen referencia a la curación de los dos o al menos de uno de los virreyes. Medina Rodríguez (2007) señala que se debe recordar que, medio siglo antes, ya Monardes (1571) y Fragoso (1572) habían señalado una planta propia de la actual Colombia y Ecuador, a la que no pusieron nombre, con características morfológicas y propiedades astringentes inconfundibles a la quina, muy útil en caso de diarrea y fiebre, según se recoge en Ortiz (1994; 1995). Asimismo, en 1639, profesores de la Universidad de Alcalá curaron con quina a Miguel de Barreda, a la sazón profesor de Teología en dicho centro (Bado, 1663). Otro dato, los primeros informes constatados del efecto de la quina (cortezas) -sobre enfermos de paludismo/malaria- los escribió el médico sevillano Gaspar Caldera de Heredia, en 1663, basándose en los resultados que consiguió, experimentando con enfermos sevillanos, hacia 1640.
Los jesuitas, a través de su procurador general en Roma, el cardenal Lugo, también contribuyeron decisivamente a la difusión del uso del medicamento. Según investigadores del tema, llegó a Roma en 1632 con el padre Alonso Messia Venegas. Y ya, en 1649, el cardenal Mazarino, de paso por París con polvos de quina, suministrados por dicho cardenal, tuvo la ocasión de tratar al Delfín de Francia (que más tarde sería Luís XVI), lo que motivó una gran difusión del producto.Casi treinta años más tarde, en 1679, un inglés de dudosa reputación científica, llamado Talbor, curó al hijo de Luís XVI y consiguió vender al rey su preparado (que no era otra cosa que quina mezclada con otros peculiares ingredientes) por 2.000 luises de oro, cantidad importante para la época.Según algunos, durante años la única quina que llegaba a Europa la traían y distribuían los jesuitas. Lo cierto es que la quina entró a España, llega a Roma y, poco después, ya estaba en Inglaterra y Francia. De hecho, en 1667, la quina se hallaba en la farmacopea de Londres como medicamento oficial.
Una dudosa clasificación de la quina
Quina es el nombre común que reciben actualmente todas las plantas del género Cinchona y unas pocas de los géneros Remijia y Ladenbergia, cuyas cortezas tienen propiedades medicinales, entre las que destacan su poder antimalárico/antipalúdico (Cuvi, 2018). De acuerdo con Medina Rodríguez (2007) y Crawford (2016), Carlos Linneo, en su obra Genera Plantarum (1742), teniendo como base las descripciones e ilustraciones de La Condamine, quien estudió (en 1737) la planta en las montañas de Caxanuma (a diez kilómetros al sur de Malacatos, Loja, actual Ecuador) dentro de la expedición franco-española al Ecuador americano, clasificó el árbol de la corteza de quina en un nuevo género, Cinchona y, años más tarde la especie tipo, Cinchona officinalis (quina fina de Loja) (ver figura 2), a partir de la muestra de una planta que le suministró José Celestino Mutis junto con una lámina (Species Plantarum, 1753). Al género lo llamó de esta manera, en honor de la Condesa de Chinchón. Linneo erró al escribir la palabra y en lugar de Chinchona, como habría sido lo correcto, puso Cinchona (que se lee igual en latín). Ruiz (1994) se expresa en los siguientes términos: “Linneo debió haber expresado el título de los Condes de Cinchón en su género, dándole el nombre de Chinchona y no el de Cinchona, con el que también le nombro yo, atendiendo al canon 243 de su Filosofía Botánica en que dice: Nomen genericum dignum alio, lices optiore, permutare non licet”. El nombre está inspirado por el relato clásico del médico Sebastiano Bado quien, en 1663, menciona la corteza de Perú para combatir la fiebre, referido a su vez por Antonio Bolli, (comerciante genovés) en su obra Anastasis corticis Peruviae seu china china defensio, quien comentó la llegada de la corteza de quina a la medicina occidental, con el extraño asunto de la esposa del Conde de Chinchón, Virrey de Perú, afectada de tercianas (paludismo), algo que, como hemos comentado, no solo es confuso sino inexacto para muchos estudiosos.
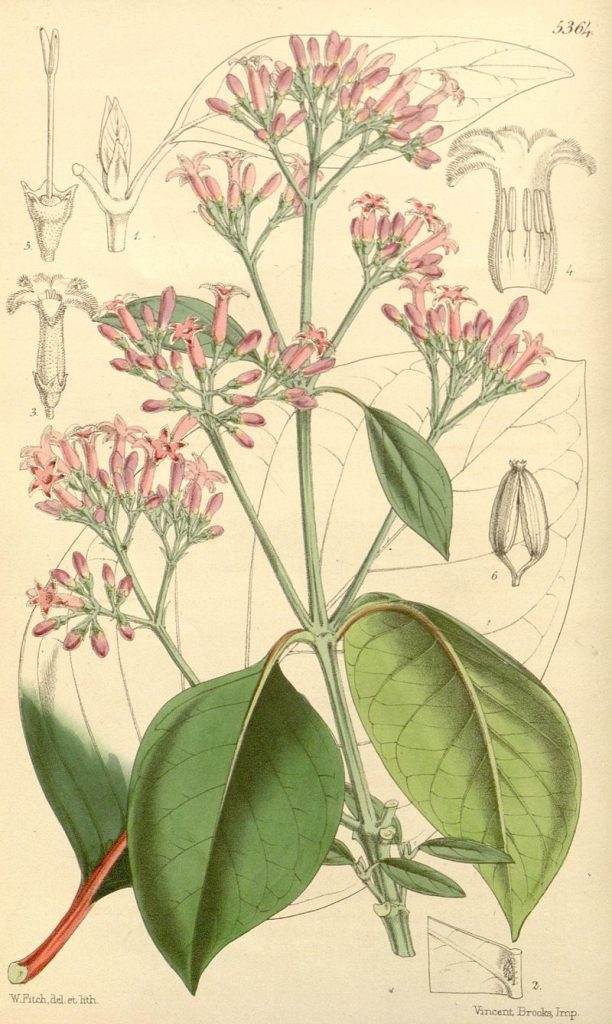
Con posterioridad, la expedición al Virreinato de Nueva Granada de Celestino Mutis (entre 1783 y 1808) y su competidora, la expedición de Hipólito Ruiz y José Pavón, dan como resultado la descripción de numerosas especies (dieciséis) del género Cinchona. La especie más utilizada para tratar las fiebres, por entonces, fue Cinchona pubescens, descrita por el botánico danés Martín Vahl (a partir del material del botánico Antoine Laurent de Jussieu) (Jussieu, 1714), aparentemente recolectada en el mismo lugar que las muestras de La Condamine (Andersson, 1998; Andersson & Antonelli, 2005).
Todo esto, evidentemente, generó mucha polémica (Fernández Pérez, 2019; Fernández Pérez et al., 2004; González Bueno, 2008), favoreciendo la entrada en el mercado de nuevas especies con nombres vulgares (uritusinga, pata de gallinazo, costrona fina, cascarilla serrana hoja de lucma, crespilla, hoja ahumada, hoja de zambo…) (Fernández Pérez et al., 2004). Pero también provocó una serie de intrigas donde la confusión reinante sobre el origen de las quinas (Puerto Sarmiento, 2008; Rey Bueno, 2015), las discusiones frecuentes entre botánicos y el interés económico del material era caldo de cultivo. Por ejemplo, cuentan que se detuvieron 177 cajones con más de 21.000 kilos de quina procedente de Nueva Granada, en Cádiz, el 17 de junio de 1788 y el Marqués de Bajamar, sumiller de corps, declaró el inconveniente de la quina de Bogotá, el 25 de febrero de 1789, prohibiendo los envíos a la Corte de Madrid. Según Fernández Pérez et al. (2004), a partir de entonces la única quina que recibe la Real Botica será la de La Loja (según los autores, adulterada con bastante probabilidad). De hecho, se creía que no había quina fina en otro lugar, más allá de Loja.
Uno de los eruditos que más contribuyó a aclarar esta situación fue Francisco José de Caldas (astrónomo y geógrafo, natural de Popayán), al considerar la quina fina de Loja como especie endémica: “…la especie de quina conocida por los botánicos con el nombre de Cinchona officinalis, esa especie eminentemente febrífuga, bosquejada sobre esqueletos por el ilustre Mutis y publicada por el Caballero Carlos Linné, no se halla esparcida como las otras de su género. Una porción del Corregimiento de Loxa es la depositaria única de esta planta preciosa…”.
Descubrimiento del uso terapéutico
Respecto al origen del uso de la quina como específico contra las fiebres palúdicas, existen también varias hipótesis: según unos, caso de La Condamine: los naturales de aquel país tuvieron por mucho tiempo oculto este espécimen a los españoles…y el conocimiento de dicho uso terapéutico procedería del saber tradicional de los indios (cultura Palta) que, en algún momento, lo habrían transmitido, utilizando la quina para suprimir los escalofríos producidos por el frío, ya que inhibe la respuesta del músculo estriado, revelando que no solo controlaba dichos escalofríos sino también los accesos de fiebre e incluso la misma enfermedad.
Antoine Laurent de Jussieu, que señaló otra quina de la región de Loja (determinada por Martin Vahl como Cinchona pubescens) (Andersson, 1998), en relación a su uso terapéutico, relata en su informe: Description de l’arbre a quinquina, lo siguiente: “Es cierto que los primeros en conocer las virtudes y la eficacia de este árbol fueron los indios del pueblo de Malacatos. Como tenían que sufrir mucho por la inconstancia del clima caliente y húmedo y por las fiebres intermitentes, se vieron obligados a buscar un remedio contra una enfermedad tan molesta. Durante el reino de los Incas, los indios eran botánicos expertos y sutiles conocedores de las virtudes de toda clase de hierbas. Según experiencias hechas con diferentes plantas, encontraron que la corteza de la quinquina era el remedio definitivo y casi el único contra las fiebres intermitentes. Este árbol no tenía entre ellos otra denominación que la que deriva de sus virtudes. Lo llamaban yarachucchu carachucchu. Yara significa árbol, cara la corteza, chucchu escalofrío de la fiebre. Lo llamaban también ayac cara, lo que significa corteza amarga”.
Otros, caso de Alexander Humboldt y Aimée Bonpland (Humboldt, 1821) que, avisados por Mutis de la polémica sobre la quina, y junto a Francisco José de Caldas, estuvieron en Loja (Appel, 1994; Caldas, 1805), estudiando la famosa planta, entre 1800 y 1805, opinaban que los jesuitas habían logrado la proeza de encontrar su uso terapéutico. Señalemos, además, que durante su estancia en Loja (del 23 al 28 de julio de 1802) Humboldt y Bonpland comprueban que la quina que les muestra Mutis (Cinchona pubescens) no coincide con la quina verdadera.
Aplicaciones médicas
Según Aymard (2019), las cortezas y raíces de las diferentes especies de los árboles del género Cinchona (entre ellas Cinchona Calisaya, Cinchona officinalis y Cinchona pubescens) han sido ampliamente utilizadas por su virtud febrífuga, igualmente para las arritmias cardiacas, los calambres musculares, resfriados, indigestión, fibrilación auricular, como tónico eupéptico, catarro, aceleración del parto y loción capilar. De hecho, la corteza del árbol (molida) fue durante mucho tiempo el único remedio contra el paludismo (Medina Rodríguez, 2007), hasta que en el siglo XIX se extrajo el alcaloide llamado quinina, sustituido en el siglo XX por compuestos sintéticos. Como dato de interés, sobre su importancia económica, de acuerdo con Aymard (2019), durante los siglos XVII y XVIII se exportaban a Europa medio millón de kilos se cortezas por año (Roersch van der Hoogte & Pieters, 2015, fide Aymard, 2019). Según Larreátegui & Lafuente (2013), solo en 1785 se enviaron a Europa más de un millón de libras de corteza y, mientras en Loja la libra de cascarilla (=corteza de quina) costaba menos de un real, en España se llegó a vender a 18 reales de plata (Larreátegui & Lafuente, 2013).
Género Cinchona
En realidad, hasta que eruditos como La Condamine, Linneo o Mutis, trabajaron en la clasificación de las especies del género Cinchona, hubo mucha confusión respecto a las especies del árbol de la quina que, además, tenían en la corteza distintas concentraciones de alcaloides. A esto se añade que, durante décadas, fue fácil engañar con lo que se conocía como “polvos de los jesuitas” con registros de, al menos, una falsa corteza (Iva frutescens, planta de la familia Asteraceae) que, algunos carentes de ética, aprovechaban para vender como quinas (falsas naturalmente). Recordemos que Monardes ya había escrito sobre las propiedades antitérmicas y de otra naturaleza de la raíz de china, planta mexicana muy socorrida durante los siglos XVI-XVIII, mejor conocida como zarzaparrilla (Smilax officinalis) y Van der Heyden (Gante, 1643) mencionó el uso de otra quina (Pulvis indicus o Pulvis jesuitti) para combatir tercianas y cuartanas.
Con el tiempo, durante los siglos XVIII y XIX, nuevas especies fueron descritas por J.C Mutis (1793), H. Ruíz-López y J.A. Pavón y Jiménez (1799, 1802) y A. von Humboldt y A. Bonpland (1805, 1808). Pero tuvieron que pasar muchos años (Aymard, 2019) para que Cinchona y otros géneros afines fuesen debidamente organizados (estudiados por taxónomos) dentro de la tribu Cinchoneae (Sánchez-Mata, 2008).
Según Aymard (op. cit.), el género Cinchona, familia de las Rubiáceas, comprende 24 especies procedentes de Sudamérica, distribuidas por Costa Rica, Panamá y, en los Andes concretamente, desde Venezuela a Bolivia. Al abrigo de esta cordillera, a una altitud entre 5000 y 7000 pies, donde el clima es cálido y húmedo, crecen los árboles del género Cinchona, por lo general desde 1.000 a 3.000 metros, aunque hay especies que se desarrollan también en tierras bajas. También crecen en Perú, Ecuador, Colombia y Bolivia a temperatura fresca y constante y a alturas entre 800 y 3000 metros sobre el nivel del mar. Ausente en Brasil, Guayanas, Méjico y Cono Sur, varias especies han sido introducidas (a través de plantaciones) en el sur de México, Guatemala, Antillas Mayores, regiones tropicales de África (Madagascar), India, China y Sudeste asiático (Taylor et al., 2014). Además, Cinchona pubescens (quina amarilla, la más cosmopolita) está considerada como planta invasora en Galápagos, Hawai y Tahití, causando daños importantes a la vegetación local (Jáger, 2015). En el caso concreto de la isla de Santa Cruz (Galápagos), esta especie (introducida por un hacendado en el siglo XIX) ha formado un bosque que constituye gran peligro para las especies autóctonas.
Aunque existen diversos métodos de recolección, el tradicional consistía en derribar el árbol y descortezarlo, lo cual, en el transcurso de un siglo de intensa exportación, hizo temer que la preciada corteza terminase por desaparecer. Se recomendó a los recolectores que cada vez que derribasen un ejemplar plantasen varios jóvenes, pero la recomendación no tuvo éxito. El aspecto y cualidades de la quina (corteza) difieren según la especie de la cual proceda. Las principales especies de las que se obtiene son: Cinchona calisaya, Cinchona succirubra y Cinchona oficinales (Larreátegui & Lafuente, 2013). La corteza contiene los siguientes alcaloides: quinina, quinidina, cinchonina y cinchonidina. Aparte de estos, posee también principios astringentes (taninos) y otros compuestos como los ácidos orgánicos (ácido quinotánico, rojo cincónico), así como los compuestos terpénicos que intervienen en su amargor.
Las cantidades de alcaloides de quinina no solo varían entre especies sino entre poblaciones de diferentes regiones, complicando la identificación de las cortezas más productivas. Por ejemplo, Cinchona calisaya (la llamada quina de corteza amarilla) produce la mayor cantidad de alcaloides (Nair, 2010, fide Aymard, 2019). Según Aymard (2019), se sabe que la corteza de otros géneros de la tribu Cinchoneae (géneros Ladenbergia, Pimentelia y Remijia) también contiene alcaloides efectivos para el tratamiento contra la malaria/paludismo (Cosenza et al., 2013).
Los bosques de Cinchona han estado sometidos a una enorme presión antropogénica en los últimos 350 años (Aymard, 2019), por lo que en algunos enclaves de Asia (zonas con nuevas plantaciones) se han desarrollado técnicas para colectar la corteza (de una forma concreta), caso de colocación de musgos que permiten regenerar la zona afecta. Dicen los expertos que los ecosistemas que albergan bosques de Cinchona pueden esconder aún nuevas especies para la ciencia (Chilquillo-Torres et al., 2017, 2019 fide Aymard, 2019).
Utilización
Numerosos fueron los naturalistas y exploradores, casi diríamos espías, como los ingleses Clements Markham (geógrafo) y Charles Ledger (aventurero) o el holandés Justus Hasskarl (botánico, traductor y explorador), que viajaron a los Andes en busca de ejemplares y semillas del árbol de la quina, como podemos intuir muy demandados. Por ejemplo, recordemos que, en 1858, la expedición de Clements Robert Markham recolectó en Perú y Bolivia semillas y plantas jóvenes de algunas especies del género Cinchona, que pudieron ser aclimatadas en la India Británica y el Himalaya.
Las consiguió cultivar, por ejemplo, Charles Ledger en Bolivia y las llevó a Londres, pero ante el escaso interés, fue el cónsul de Holanda quien pagó por las plantas y las envió a su país. Estas plantas fueron origen de las importantes plantaciones en Java a partir del año 1852. Precisamente, de allí procedía la quina que las empresas farmacéuticas utilizaban para extraer la quinina que comercializaban en todo el mundo por entonces. El 90% del comercio mundial de la corteza y de la quinina, entre 1890 y 1940, venía de las colonias holandesas en Indonesia. Una quinina que fue aislada, en 1820, por J. Pelletier y J. B. Caventon aunque, en 1944, R. B. Woodward (premio Nobel en 1965) y W. Von E. Doering lograron sintetizarla, observando sus propiedades farmacológicas de utilidad hoy en día (Larreátegui & Lafuente, 2013). Incluso antes ya lo había intentado en 1857, sin éxito, W.H. Perkin que, si bien no sintetizó quinina, sí obtuvo un colorante sintético: la mauverina.
Tras la obtención de la quinina (de sabor amargo y astringente), el uso de la corteza quedó reducido a la elaboración de bebidas amargas, estomacales y tónicos. La quinina no era agradable de tomar y como la corteza original también era muy amarga y de un gusto muy desagradable, se buscaron muchos trucos para hacer bebible aquella pócima tan necesaria. Hablamos desde la legendaria mezcla de William Bucham, la receta secreta del inglés Richard Talbor o la que ha llegado a nuestros días, la popular bebida victoriana, inventada en la India, y que conocemos como gin-tonic. Precisamente, la primera agua tónica, con quinina, se fabricó en 1858, si bien, ahora, contiene menos concentración, una décima parte de la necesaria, como dosis terapéutica, para aliviar una enfermedad.
Además de su utilización como febrífugo general y de su indicación específica en el paludismo/malaria, la quina (así como sus derivados) se ha utilizado como hemostática, antianémica, antineurálgica o antivertiginosa (vértigo de Ménière). Incluso, antes del descubrimiento de la penicilina, según afirman Huchard y Fiessinger… ‘la mayor parte de las enfermedades infecciosas se tratan con medicación quínica, quizá más por confianza teórica en el remedio que en virtud de una eficacia teórica bien demostrada’. Añadamos a esto que, recientemente, y debido a la trágica pandemia del coronavirus COVID-19, algunos países han introducido (no sin discusiones entre profesionales y generando opiniones opuestas) el uso de la hidroxicloroquina (derivado de quina de uso contra la malaria) en el tratamiento de pacientes afectos por la enfermedad (Bonow et al., 2020; Mercuro et al., 2020).
Sobre el paludismo o malaria
Los mosquitos son transmisores de malaria/paludismo/fiebre de los pantanos, organismos de los que hay descritos, aproximadamente, 3.500 especies (Stork, 2018), distribuidos por todo el planeta, incluso en el Ártico, si bien solo unos géneros transmiten enfermedades. Recientemente, se han descubierto en ámbar fósil (Poinar et al., 2019) nuevos géneros, lo que da idea de su presencia, desde hace cientos de millones de años, sobre la Tierra (ver figura 3). Los mosquitos del género Anopheles transmiten malaria y filariasis; los del género Aedes, la fiebre amarilla, el dengue y el chikungunya; mientras que los mosquitos del género Culex son vectores de la fiebre del Nilo o ciertas encefalitis…por citar solo algunas de las múltiples dolencias.

Según la Organización Mundial de la Salud (OMS), el paludismo (= malaria o fiebre de los pantanos), es una enfermedad potencialmente mortal causada por protozoos del género Plasmodium, que se transmiten al ser humano por la picadura de mosquitos hembra del género Anopheles, infectados con dicho parásito. Hay varias especies de parásitos causantes del paludismo en el ser humano, si bien dos de ellas: Plasmodium falciparum y Plasmodium vivax son las más peligrosas. La primera se distribuye por todas las zonas palúdicas y predomina en África subsahariana (donde ocurren el 83% de todas las infecciones de este tipo de malaria). Así, en el año 2017, Plasmodium falciparum fue el causante del 99,7% de los casos estimados de paludismo en África, así como de la mayoría de los casos en las regiones de Asia Sudoriental (62,8%), Mediterráneo Oriental (69%) y Pacífico Occidental (71,9%). Plasmodium vivax predomina en América central y del sur, donde provoca el 74,1% de los casos.
Y si bien en el mundo hay más de 400 especies dentro del género Anopheles, solo unas treinta de ellas son vectores importantes del paludismo. Estas especies pican entre el anochecer y el amanecer, dependiendo la intensidad de la transmisión de factores relacionados con el parásito, el vector, el huésped humano y el medio ambiente. Los mosquitos hembras del género Anopheles ponen sus huevos en enclaves acuosos, buscando sangre (tanto de humanos como de otros animales) para nutrir sus huevos al tiempo que transmiten el protozoo durante la picadura. Sin embargo, los machos no son hematófagos.
Respecto a la transmisión, es más intensa en lugares donde los mosquitos tienen una vida relativamente larga, lo que permite al parásito tener tiempo para completar su desarrollo en el interior de su organismo, cuando el vector prefiere picar al ser humano antes que a otros animales (por ejemplo, de granjas). La marcada preferencia por los humanos que presentan las especies que actúan como vectores en África, por ejemplo, es la principal causa de que más del 90% de los casos de paludismo se registren -precisamente- en dicho continente.
Los síntomas (es una enfermedad febril), en un individuo no inmune, suelen aparecer entre diez y quinces días después de la picadura del insecto portador del parásito. Muchas veces, y al igual que ocurre en otras enfermedades, resulta difícil reconocer el origen de los primeros síntomas (fiebre, dolor de cabeza y escalofríos), que pueden incluso ser leves y llevar a confusión con otras dolencias. Pero, si no se trata en las primeras 24 horas, el paludismo provocado por Plasmodium falciparum puede agravarse, llevando a menudo a la muerte. La mayoría de los casos y de las muertes se registran en el África subsahariana, pero también se ven afectadas las regiones de Asia Sudoriental, el Mediterráneo Oriental, el Pacífico Occidental y América, como hemos comentado. Según la Organización Mundial de la Salud, en el año 2017, ochenta y siete países experimentaron una transmisión continua de la enfermedad, si bien en zonas donde el paludismo es endémico, se suele adquirir una inmunidad parcial.
Algunos grupos de población corren un riesgo considerablemente más elevado que otros de contraer la enfermedad y presentar manifestaciones graves: los lactantes, los niños menores de cinco años, las embarazadas y los pacientes con VIH, así como los emigrantes no inmunes de zonas endémicas, y los grupos de población itinerante. Los programas nacionales de lucha contra el paludismo toman medidas especiales para proteger de la infección estos grupos poblacionales (Afrane et al., 2006; Wood et al., 2017; Ryan et al., 2019).
La transmisión también depende de condiciones climáticas que pueden modificar el número y la supervivencia de los mosquitos, caso del régimen de lluvias, la temperatura y la humedad. Se pueden producir epidemias de paludismo/malaria cuando el clima y otras condiciones favorecen súbitamente la transmisión en zonas donde la población tiene escasa o nula inmunidad, o cuando personas con escasa inmunidad se desplazan a zonas con transmisión intensa (caso de refugiados o trabajadores migrantes).
La inmunidad humana es un factor importante, especialmente entre los adultos residentes en zonas que reúnen condiciones de transmisión moderada a intensa, ya que se desarrolla a lo largo de años de exposición y, a pesar de que nunca proporciona una protección completa, sí reduce el riesgo de que la infección cause problemas graves. Es por ello que la mayoría de las muertes registradas en África corresponde a niños pequeños, mientras que en zonas con menos transmisión y menor inmunidad se encuentran en riesgo todos los grupos de edad (Pascual et al., 2016).
Se trata, en síntesis, de una enfermedad que se estudia sin solución de continuidad con interesantes aportaciones científicas (avances en muchos aspectos) que abren cada día, en cada investigación, nuevas vías para la erradicación de la dolencia que causa 400.000 muertes/año (Herren et al., 2020).
Cuándo y cómo se descubre el parásito
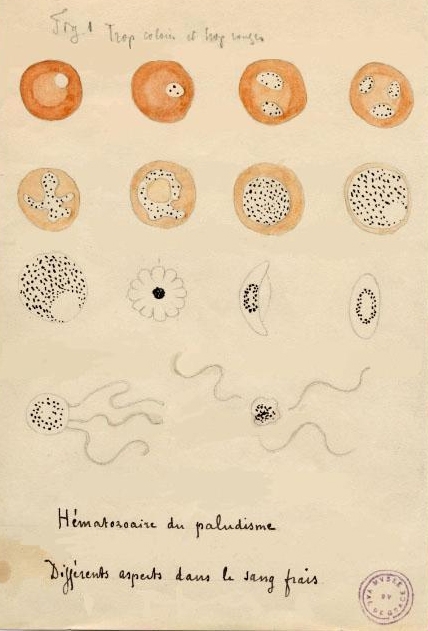
Según González-Torga et al. (2008), el origen del padecimiento se desconoció durante mucho tiempo, aunque algunos estudiosos (incluso de etapas muy antiguas) habían apuntado cierta conexión con insectos. Por ejemplo, Susruta, autor de una Enciclopedia Médica del Indostán, achacaba la enfermedad a insectos (varios siglos AC, AEC) o Columela que, en su obra De Re Rustica (varios años AC, AEC), aconsejaba construir viviendas lejos de los pantanos, de lugares con aguas estancadas. Sin embargo, su descubrimiento se debe al médico Chales Louis Alphonse Laveran quien, el 6 de noviembre de 1880, en el Hospital Militar de Constantina (Argelia), observó en sangre de un paciente … “unos filamentos móviles o flagelos, con movimientos muy rápidos y variados que no dejaban duda de su naturaleza…”. Dos días después observó lo mismo en la sangre de otro enfermo (ver figura 4). De inmediato redactó y envió una nota, con fecha 23 de noviembre, comunicando su descubrimiento a la Academia de Medicina de París (Cox, 2010). Cuatro años más tarde, ya había estudiado 480 casos y concluyó que el parásito de la malaria penetraba (por picadura del artrópodo) y se desarrollaba en los glóbulos rojos, provocando su ruptura y liberando esporas al torrente sanguíneo que, a su vez, invadían/infectaban otros glóbulos rojos. Lo llamó Oscillaria malariae, nombre que, posteriormente, la escuela italiana cambió a Plasmodium, tal como ahora se conoce.
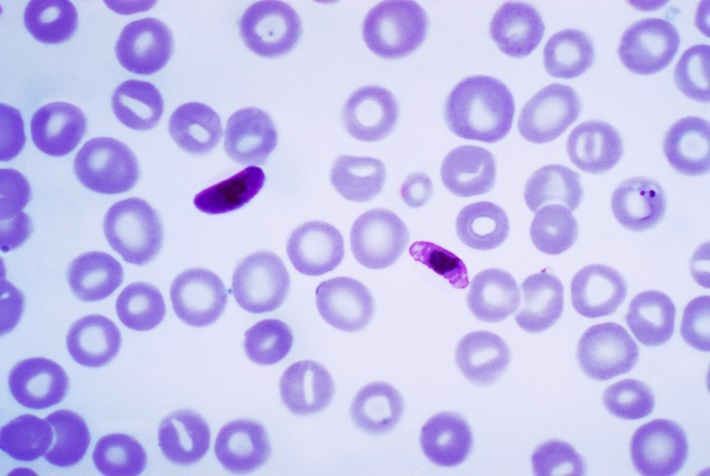
Según González-Torga (2008), era la época de la Microbiología y Pasteur, Koch y otros habían demostrado que la causa de las infecciones y de muchas enfermedades -por lo general- eran las bacterias. Así se había confirmado, entre otros, el origen del ántrax, la tuberculosis, el tifus o el cólera. Aceptar que había otros organismos causantes de enfermedades, no bacterianos, como el protozoo descrito por Laveran, no fue fácil… Uno de los expertos en malaria más críticos, en principio, con los trabajos de Laveran fue el médico militar inglés, de servicio en la India, Ronald Ross. En 1893, estaba convencido, según lo habitual en la época, de que era una enfermedad intestinal provocada por la toma de agua no potable. Escribió para la revista Medical Reporter que no era necesario un parásito, un protozoo según Laveran, como causa de la malaria. “Para la solución de la cuestión de la fiebre india, lo que queremos es una definición clara de las ideas, un escrutinio cuidadoso de todas las suposiciones y una interpretación de sentido común de los fenómenos que tenemos ante nosotros; y están muy equivocados quienes se imaginan que un problema siempre tan grande y variado será resuelto por un solo ‘coup de microscope”. Pero, como opinan los eruditos, las evidencias eran abrumadoras y por sus trabajos, Laveran (ver figura 5), recibió el Premio Nobel en 1907.
Pero hablemos de las Islas: epidemias en Canarias
La escala en Canarias de numerosos navíos que hacían rutas oceánicas supuso que muchos de estos barcos portasen enfermos que, al desembarcar, extendían su dolencia en las Islas en calidad de desastrosas epidemias. En el Archipiélago ha habido casos de enfermedades contagiosas desde antaño: peste, fiebre amarilla, cólera, paludismo, lepra, tifus, viruela… Una de las primeras epidemias de la que se tiene conocimiento -tras la conquista- se produjo en La Laguna, Tenerife en el año 1506. Se trataba de la peste bubónica,propagada por ratas negras que portaban las bacterias Yersinia pestis, transmitiéndolas al humano a través de pulgas. Más tarde, en 1582, se sufrió la llamada Peste del Levante que llegó a Tenerife, curiosamente, en unos tapices procedentes de Flandes. Y aunque en 1601 nuevos brotes afectan al Archipiélago, algo que vuelve a suceder en el año 1691, ya a comienzos del siglo XVIII, la peste prácticamente desapareció en los puertos canarios y europeos. Sin embargo, otras plagas sí amenazaron Canarias, caso de la fiebre amarilla en los años 1701, 1810 y 1862; la viruela en 1780 y 1788; lepra en varias ocasiones o el tifus, especialmente, en 1703, en la isla de Gran Canaria.
Por ejemplo, la fiebre amarilla,propagada a través de mosquitos,se convierte en una de las epidemias más virulentas en las Islas en el siglo XIX. En 1810, en Tenerife y Gran Canaria, deja más víctimas que ninguna otra epidemia de la historia. En esta última isla se repiten, en 1838, casos de fiebre amarilla, después de la llegada de un barco procedente de La Habana (Cuba).
Evidentemente, la situación mejoró gracias a las innovaciones médicas aplicadas desde finales del siglo XIX (ver figura 6) y todo el XX…Así, y como dato de interés, respecto al Hospital de Nuestra Señora de los Desamparados (Antiguo Hospital Civil de Tenerife, hoy flamante MUNA), durante la gran epidemia de fiebre amarilla en 1810, el edificio solo disponía de 54 camas cuando -en ese momento- en la ciudad se registraban unos dos mil enfermos…

Terrible fue también el brote de cólera morboque afectó al puerto de Las Palmas de Gran Canaria en 1851, con gran impacto en prensa canaria y nacional en esa época. Todo comenzó con la muerte de una lavandera, el 24 de mayo de 1851. Rápidamente la enfermedad se expandió por el grancanario barrio de San José (donde ella vivía) causando gran desazón. Y recordemos que el Consejo de Ministros del 23 de abril de 1894 le concedió a Santa Cruz de Tenerife el título de Muy Benéfica y la Cruz de Primera Clase de la Orden de la Beneficencia, firmado por la Reina Regente María Cristina de Austria, por su abnegación, sacrificio y la solidaridad demostrada por los médicos y el vecindario durante los tres meses de epidemia de cólera morbo de 1893, en la que de una población de 19.722 habitantes fueron contagiadas 1.744 personas, falleciendo 382 (Ledesma, 2020).
Podemos decir, además, que en Canarias ha habido registros de variadas enfermedades en distintos momentos de su historia más reciente, provocadas por artrópodos (Valladares, 2011): malaria, leishmania, trypanosoma americano, filariasis, dengue, chikungunya, fiebre del Nilo Oriental o fiebre del Valle del Rif, por citar solo algunas. E incluso en ciertas epidemias del pasado es aún complejo identificar la dolencia concreta que se padeció, caso del brote del año 1906 en Tenerife (Ledesma, 2020) donde aún se discute si se trató de tifus o peste, algo que suele ocurrir con los datos de epidemias del pasado cuando se disponen de datos algo confusos o muy antiguos (White & Mordecai, 2020).
Asimismo, el llamado mosquito tigre (Aedes albopictus), originario del sudeste asiático, sigue suponiendo un riesgo sanitario importante. Entró al continente europeo adherido a neumáticos de maquinaria pesada y en mercancía relacionada con la jardinería. Portador de veinte patógenos, altamente peligrosos para el ser humano, donde se incluyen dengue y chikungunya, actualmente se producen crecimientos poblacionales periódicos en el oeste y sur de Europa.
En relación a esto, debemos señalar el interesante trabajo de Fernández López y Sierra López (1973) sobre la erradicación del mosquito Aedes aegypti en Canarias. Según estos autores todos los casos de epidemias de fiebre amarilla, acaecidos en el Archipiélago, tenían como vector al Aedes aegypti y, los brotes, se hallaban relacionados casi siempre con la intensa navegación entre Canarias y el centro y sur de América y ambientes cálidos (zonas bajas) de las Islas. Aunque hoy en día la especie está erradicada de Canarias, recientemente (año 2017), en la isla de Fuerteventura, se controló una pequeña población de esta especie, contabilizándose un pequeño número de ejemplares adultos, habiendo sospechas que pudo haber entrado a través de sustrato vegetal introducido por algún viajero.
Por otro lado, a efectos de comentar sobre epidemias en general, señalar que investigaciones recientes han puesto de manifiesto que carreteras que se adentran a través de densas y enigmáticas formaciones vegetales en zonas remotas, aumentan la exposición a todo tipo de agentes patógenos (Eisenberg et al., 2006), abriendo vías para contagios. Precisamente, algunas de las más devastadoras enfermedades infecciosas, incluidos el VIH y el Ébola, han surgido en el proceso de invasión del bosque por el ser humano (Hatcher et al., 2012). Según MacDonald & Mordecai (2019), autores que han examinado -en fechas recientes- el vínculo entre deforestación y malaria, los impactos ambientales antropogénicos son acuciantes (Hatcher et al., 2012). En el caso de Brasil (Dickie, 2019), el resurgimiento de la dolencia en las últimas décadas ha sido paralelo a la rápida pérdida arbórea y amplio asentamiento en la cuenca del Amazonas, pero la evidencia de un aumento de la enfermedad (según MacDonald & Mordecai, 2019) sigue siendo equívoca. Una causa subyacente de esta ambigüedad es que la deforestación y la malaria se influyen mutuamente en las relaciones causales bidireccionales (la deforestación aumenta la malaria a través de mecanismos ecológicos y la malaria reduce la deforestación a través de mecanismos socioeconómicos) y que la fuerza de estas relaciones depende de la etapa de transformación del uso de la tierra. Para los expertos, MacDonald & Mordecai (2019), basándose en un conjunto de datos geoespaciales que abarcó 795 municipios durante 13 años (2003 a 2015), la deforestación tiene un fuerte efecto positivo sobre la incidencia de la malaria. Así, un aumento del 10% en la deforestación conduce a un aumento del 3,27% en la incidencia de malaria (unos 9.980 casos asociados con 1.567 km2 en el año 2008, el punto medio del estudio, en toda la Amazonía). Sin embargo, este efecto solo es detectable después de controlar la retroalimentación de la carga de malaria sobre la pérdida de bosques, por lo que el aumento de malaria reduce significativamente la tala de bosques, posiblemente mediada por el comportamiento humano o el desarrollo económico. Estiman que un aumento del 1% en la incidencia de la enfermedad implica una disminución del 1.4% en el área forestal despejada. Esta retroalimentación socio/ecológica bidireccional entre la deforestación y la malaria, que se atenúa a medida que se intensifica el uso de la tierra ilustra, según estos científicos previamente señalados, la estrecha relación entre el cambio ambiental y la salud humana (Ebi & Nealon, 2016; Hartig et al., 2014; Odgen, 2018; Patz & Thomson, 2018). Sobre esto, es interesante señalar que Winegard (2019), en el caso de Asia (durante el siglo XIII) y en relación con las epidemias en épocas pasadas expresa…” el intrincado sistema de canales y embalses utilizados, tanto para el comercio como para el cultivo de arroz y la piscicultura; la tala y deforestación de grandes extensiones y las inundaciones catastróficas durante la Pequeña Edad de Hielo, crearon un paraíso ideal para el dengue y malaria que los mosquitos transmitían…”
En este sentido, debemos mirar a los museos de ciencias naturales (Hernández, 2017; 2019), en concreto sus colecciones de historia natural, que juegan un papel fundamental a la hora de dar respuesta a toda serie de problemas, como los que hemos señalado. Y es que no podemos obviar que las colecciones biológicas, donde se incluyen, además de las clásicas conocidas, material genético, tejidos, otolitos, huevos, pieles, huesos, esqueletos, así como herbarios botánicos, contribuyen, de manera notoria, tanto a la ciencia como a la sociedad, y en campos tan divergentes como seguridad pública, sanidad local, cambio climático, prevención de catástrofes, cultivos agrícolas, enfermedades puntuales o como es el caso que hablamos… epidemias (pandemias) (Bradley et al., 2014; Dieuliis et al., 2016; Funk, 2018; MacLean et al., 2018; Mathiasson et al., 2019: Pinto et al., 2010; Scheper et al., 2014; Schindel & Cook, 2018; Suárez & Tsutsui, 2004, Tieu et al., 2018; Tewksbury et al., 2014; Watanabe, 2019 y Winker, 2004).
Pensemos que, alrededor del 60% de las muestras, utilizadas para documentar algunos de los problemas ambientales, mencionados previamente, se ha obtenido de ejemplares custodiados (durante muchos, muchos años) en museos (Kress, 2014).
“De arboles i yervas salutíferas, que produze el Peru se pudiera llenar un tomo, i referir milagros de la naturaleza (…) Produze esta tierra un sin numero de yervas medicinales i raizes provechosas, unas conocidas, que son la botica de los Indios, i curan a los Españoles donde no ay boticas, i muchas se aplican en las ciudades donde curan Medicos, i ojala trataran de conocer las que no están esperimentadas, i estudiaran en ser erbolarios, que la salud no se espusiera a tantos peligros, ni los medicamentos sinples permitieran tantos achaques. Dase un árbol que llaman de calenturas en tierra de Loja, con cuyas cortezas, de color de canela, echas polvos dados en bebida el peso de dos reales, quitan las calenturas i tercianas; an echo en Lima efectos milagrosos…”
Fray Antonio de Calancha (describiendo el árbol de la quina)
Dra. Fátima Hernández Martín
Directora del Museo de Ciencias Naturales de Tenerife. MUNA, Museo de Naturaleza y Arqueología
BIBLIOGRAFÍA
- Acosta-Solis, M. (1989). La Cinchona o Quina. Planta nacional del Ecuador. Revista de la Academia Colombiana de Ciencias, 17(65): 305-311.
- Afrane, Y. A., G. Zhou, B.W. Lawson, A.K. Githeko & G. Yan (2006). Effects of microclimatic changes caused by deforestation on the survivorship and reproductive fitness of Anopheles gambiae in western Kenya highlands. American Journal Tropical Medicine and Hygiene, 74:772–778.
- Andersson, L. (1998). A revision of the genus Cinchona (Rubiaceae-Cinchoneae). Memoirs of the New York Botanical Garden, 80:1-75.
- Andersson, L. & A. Antonelli (2005). Phylogeny of the tribe Cinchoneae (Rubiaceae), its position in Cinchonoideae, and description of a new genus Ciliosemina. Taxon, 54(1): 17-28.
- Appel, J.W. (1994). Francisco José de Caldas: A scientist at Work in Nueva Granada. Transactions American Philosophical Society, New Serie, 84 (5):1-154.
- Aymard, G. A. (2019). Breve reseña de los aspectos taxonómicos y nomenclaturales actuales del género Cinchona (Rubiaceae-Cinchoneae). Revista de la academia Colombiana de Ciencias Exactas Físicas y Naturales, 43 (suplemento):234-241.
- Bado, S. (1663). Anastasis corticis peruviae, seu chinae defensio. Biblioteca Madrid.
- Bonow, R.O., A. F. Hernandez & M. Turakhia (2020). Hydroxychloroquine, Coronavirus Disease 2019, and QT Prolongation. JAMA Cardiology, Published online, May, 2020.
- Bradley, R., L.C. Bradley, H. J. Garner & R. J. Baker (2014). Assesing the value of natural history collectiosn and addressing issues regarding long-term growth and care. BioScience, 64 (12):1150-1158.
- Caldas, F. J. (1805). Memoria sobre el estado de las Quinas en general y en particular sobre la de Loxa. Archivo del Real Jardín Botánico de Madrid (archivo José Celestino Mutis).
- Cosenza, G. P., N.S. Somavilla, C. W. Fagg & M.G. Brandao (2013). Bitter plants used as substitute of Cinchona spp. (quina) in Brazilian traditional medicine. Journal Ethnopharmacology, 149: 790-796.
- Cox, F. E.G. (2010). History of the discovery of the malaria parasites and their vectors. Parasites and Vectors, 3:1-5.
- Crawford, M. J. (2016). The Andean wonder drug: Cinchona bark and imperial science in the Spanish Atlantic, 1630-1800. The University Pittsburgh Press, Pittsburgh, PA:1-336.
- Cuvi, N. (2011). The Chinchona Program (1940-1945): Science and imperialism in the exploitation of a medicinal plant. Dynamis, 31 (1):183-206.
- Cuvi, N. (2018). Tecnociencia y colonialismo en la historia de las Cinchona. Asclepio, 70(1): 1-13.
- Dickie, G. (2019). Nepal is reeling from an unprecedented dengue outbreak. ScienceNews, (Humans). October, 2019.
- Dieuliis, D., K. R. Johnson, S. S. Morse & D.E. Schindel (2016). Specimen collections should have a much bigger role in infectious disease research and response. Proceedings of the National Academy of Sciences of the United States of América, 113 (1):4-7.
- Ebi, K.L. & J. Nealon (2016). Dengue in a changing climate. Environmental Research, 151:115–123.
- Eisenberg, J., W. Cevallos, K. Ponce, K. Levy, S. Bates, J. Scott, A. Hubbard, N. Vieira, P. Endara, M. Espinel, G. Trueba, L. Riley & J. Trostle (2006). Environmental change and infectious disease: How new roads affect the transmission of diarrheal pathogens in rural Ecuador. Proceedings National Academy Scientific, 103: 19460–19465.
- Fernández Pérez, J. (2019). La solución del enigma botánico de las quinas, ¿incompetencia o fraude? Fundación Canaria Orotava de Historia de la Ciencia. 154 páginas. ISBN 978-84-09-10089-7.
- Fernández Pérez, J., C. Jiménez Artacho y J. Fonfría Díaz (2004). Las quinas de Caldas. Actas VIII Congreso de la Sociedad Española de Historia de las Ciencias y de las Técnicas, páginas:559-583.
- Fernández López, J.M. y A. Sierra López (1973). Encuesta de erradicación del mosquito Aedes aegypti L. en las Islas Canarias. Boletín informativo de la Jefatura Provincial de Santa Cruz de Tenerife, 9;15-17;21-34.
- Fragoso, J. (1572). Discurso de las cosas aromáticas, árboles y frutales, y de otras muchas medicinas simples que se traen de la India y Oriental y sirven al uso de la medicina (transcripción).
- Funk, V. A. (2018). Collections-based science in the 21st Century. Journal of Systematics and Evolution, 56 (3):175-193.
- González Bueno, A. (2008). Mitos y leyendas en torno al descubrimiento de la utilidad terapéutica de las quinas. En: Las quinas. Homenaje a D. César González Gómez. Publicaciones de la Real Academia de Farmacia. Villar del Fresno & Doadrio (editores). Ministerio de Educación:37-50.
- González-Torga, A., P. Berbel, M. González-Hernández, J. Sanchez-Payá, J. Barrenengoa, M. D. Galicia y J. F. Navarro (2008). Contribución al estudio histórico del paludismo. Medicina Preventiva, Vol. XIV (3): 34-39.
- Haggis, A.W. (1941). Bulletins of History in Medicine. Editorial McGraw Hill, Nueva York.
- Hartig, T., R. Mitchell, S. de Vries & H. Frumkin (2014). Nature and Health. Annual Review Public Health, 35: 207-2028.
- Hatcher, M.J., J. T. A. Dick & A. M. Dunn (2012). Disease emergence and invasions. Functional Ecology, 26:1275–1287.
- Hernández, F. (2017). Colecciones en museos de Ciencias Naturales: herramientas esenciales para resolución de problemas actuales. Vieraea, 45:409-422.
- Hernández, F. (2019). El planeta de la biota de oro. Web de Museos de Tenerife. https://www.museosdetenerife.org/muna-museo-de-naturaleza-y-arqueologia/evento/5403. Once de noviembre de 2019.
- Herren, J.K., L. Mbaisi, E. Mararo, E. E. Makhulu, V. A. Mobegi, H. Butungi, M. V. Mancini, J. W. Oundo, E. T. Teal, S. Pinaud, M. K. N. Lawniczak, J. Jabara, G. Nattoh & S. P. Sinkins (2020). A microsporidian impairs Plasmodium falciparum transmission in Anopheles arabiensis mosquitoes. Nature Communications, 11:2187.
- Humboldt, A. (1821). Account of the Cinchona Forest of South America: 19-59. In: An illustration of the genus Cinchona: comprising descriptions…Londres, J. Searle.
- Jäger, H. (2015). Biology an Impacts of Pacific Islands invasive Species. 11. Cinchona pubescens (Red quinine Tree-Rubiaceae). Pacific Science, 69 (2):133-153.
- Jaramillo Arango, J. (1950). Estudio Crítico acerca de los hechos básicos en la historia de la quina. Revista de la Academia Colombiana de Ciencias Exactas, Físicas y Naturales, 8 (30): 61-128.
- Jussieau, A. (1714). Plantae per Galliam, Hispaniam et aliam observatae. París.
- Keeble, T.W. (1997). A cure for the ague: The contribution of Robert Talbor (1642 – 81). Journal Royal Society Medical, 90: 285-290.
- Kress, W.J. (2014). Valuing collections. Science, 346:1310.
- Larreátegui, D. R. & L. Lafuente Cevallos (2013). El árbol de quina, 400 años de su descubrimiento en el Ecuador. Revista Metro Ciencia, 21 (1):1-8.
- La Condamine, C. M. (1738). Sur l’arbre de quinquina. Memoires de l’Academie des sciences, 4:226-243.
- Ledesma, J. M. (2020). Grandes epidemias en Tenerife (I). Periódico El Día, 22 de marzo de 2020.
- Ledesma, J.M. (2020). Grandes epidemias en Tenerife (y II). Periódico El Día, 29 de marzo de 2020.
- Ledesma, J.M. (2020). Grandes epidemias en Tenerife (y II). Periódico Diario de Avisos, 5 de abril de 2020.
- Ledesma, J.M. (2020). Grandes epidemias en Tenerife. La epidemia de 1906. Tifus o peste bubónica? Periódico El Día, 26 de abril de 2020.
- Ledesma, J.M. (2020). Médicos distinguidos en la epidemia del cólera morbo de 1893. Periódico El Día, 26 de abril de 2020.
- Linnaeus, C. (1753). Cinchona. Species Plantarum.
- MacDonald, A. J. & E. A. Mordecai (2019). Amazon deforestation drives malaria transmission, and malaria burden reduces forest clearing. Proceedings of the National Academy of Sciences, 116 (44):22212-22218.
- MacLean, H.J., M.E. Nielsen, J.G. Kingsolver & L.B. Buckley (2018). Using museum specimens to track morphological shifts through climate change. Philosophical Transactions of the Royal Society of London, Series B, 374: 20170404.
- Mathiasson, M. E. & S. M. Rehan (2019). Status changes in the wild bees of north‐eastern North America over 125 years revealed through museum specimens. Insect Conservation and Diversity, 12:278–288.
- Medina Rodríguez, F. (2007). Precisiones sobre la historia de la quina. Reumatología Clínica, 3 (4):194-196.
- Mercuro, N.J., C. F. Yen, D. J. Shim, T. R. Maher, C. M. McCoy, P. J. Zimetbaum, & H. S. Gold (2020). Risk of QT Interval Prolongation Associated With Use of Hydroxychloroquine With or Without Concomitant Azithromycin Among Hospitalized Patients Testing Positive for Coronavirus Disease 2019 (COVID-19). JAMA Cardiology, Published online, May, 2020:1-6.
- Monardes, N. (1574). Primera, segunda y tercera partes de la Historia Medicinal de las cosas que le traen de nuestras Indias Occidentales y sirven al uso de la medicina. Sevilla, 1572.
- Ogden, L. E. (2018). Climate change, pathogens and people. The challenges of monitoring a moving target. Bioscience, 68: 733-739.
- Ortiz-Crespo, F. (1994). La Cinchona antes y después del Virreinato del Conde de Chinchón. Interciencia, 19 (3):130-136.
- Ortiz-Crespo, F. (1995). Fragoso, Monardes and pre-Chinchonian knowledge of Cinchona. Archives Natural History, 22:169.
- Pascual, M., J.A. Ahumada, L.F. Chaves, X. Rodó & M. Bouma (2016). Malaria resurgence in the East African Highlands: Temperature Trends revisited. Proceedings of the National Academy of Sciences, 103 (15):5829-5834.
- Patz, J.A. & M. C. Thomson (2018). Climate change and health: Moving from theory to practice. PloS Medicine, 15 (7):e1002628.
- Paz Soldán, C. E. (1938). Las tercianas del conde Chinchón. Lima, Perú: La Reforma Médica, 1938:1-97.
- Paz Soldán, C. E. (1940). La vida aventurera de Abel Victorino Brandin, el introductor del sulfato de quinina en la América meridional. Anales de la Sociedad Peruana de Historia de la Medicina, año II, Vol. II:11-29.
- Pinto, C.M., B.D. Baxter, J.D. Hanson, F.M. Méndez-Harclerode, J.R. Suchecki, M.J. Grijalba, C. F. Fulhorst & R.D. Bradley (2010).Using Museum Collections to Detect Pathogens. Emerging Infectious Diseases, 16 (2):356-357.
- Poinar, G., T. J. Zavortink & A. Brown (2019). Priscoculex burmanicus n. gen. et sp. (Diptera: Culicidae: Anophelinae) from mid-Cretaceous Myanmar amber, Historical Biology:1-6. https://doi.org/10.1080/08912963.2019.1570185.
- Puerto Sarmiento, F. J. (2008). La quina: el palo indomable. Aspectos científicos y disputas personales en el fracaso del monopolio español de la quina durante el siglo XVIII. En: Las quinas. Homenaje a D. César González Gómez. Publicaciones de la Real Academia de Farmacia. Villar del Fresno & Doadrio (editores). Ministerio de Educación:50-63.
- Rey Bueno, M. (2015). Guerras panfletarias en torno a la quina. Documentación inédita (1638-1705). Pecia Complutense, Año 12 (23):21-34.
- Roersch van der Hoogte, A. & T. Pieters (2015). Science, industry and the colonial state: a shift from a German-to a Dutch-controlled cinchona and quinina cartel (1880-1920). History Technology, 31:2-36.
- Ruiz, H. (1994). Quinología, suplemento a la Quinología. Editorial Fundación Ciencias de la salud. ISBN 10: 8472392791 / ISBN 13: 9788472392793.
- Ryan, S. J., C. J. Carlson, E. A. Mordecai & L. R. Johnson (2019). Global expansion and redistribution of Aedes-borne virus transmission risk with climate change. PLoS Neglected Tropical Diseases, 13 (3):e0007213.
- Sánchez Mata, D. (2008). Notas botánicas y geobotánicas sobre el género Cinchona L. (Rubiaceae, Cinchonoideae, Cinchoneae). En: Las quinas. Homenaje a D. César González Gómez. Publicaciones de la Real Academia de Farmacia. Villar del Fresno & Doadrio (editores). Ministerio de Educación:63-77.
- Scheper, J., M. Reemer, R. van Kats, W. A. Ozinga, G.T.J. van der Linden, J. H.J. Schaminée, H Siepel & D. Kleijn (2014). Museum specimens reveal loss of pollen host plants as key factor driving wild bee decline in the Netherlands. Proceedings of the National Academy of Sciences, 111(49):17552-17557.
- Schindel D. & J. A. Cook (2018). The next generation of natural history collections. PlOSBiology, 16(7):e2006125.
- Stork, N.E. (2018). How Many Species of Insects and Other Terrestrial Arthropods Are There on Earth? Annual Review of Entomology, 63:31–45.
- Suárez, A.V. & N. D. Tsutsui (2004). The value of Museum collections for research and society. BioScience, 54 (1):66-74.
- Taylor, C. M., B.E. Hammel & D. H. Lorence (2014). Rubiaceae. En: Manual de plantas de Costa Rica. Vol. VII. B.E. Hammel, M.H. Grayum, C. Herrera & N. Zamora (editores). Monogr. Syst. Bot. Missouri Botanical Gardens, 129:464-779.
- Tewksbury, J. J., J. G. T. Anderson, J. D. Bakker, T. J. Billo, P. W. Dunwiddie, M. J. Groom, S. E. Hampton, S. G. Herman, D. J. Levey, N. J. Machnicki, C. Martínez del rio, M. E.. Power, K. Rowell, A. K. Salomon, L. Stacey, S. C. Trombulak & T. A. Wheeler (2014). Natural History’s Place in Science and Society. BioScience, 64 (4):300-310.
- Tieu, M.S., R. J. Harrigan, H. A. Thomassen & T. B. Smith (2018). Ghosts of infections past: using archival samples to understand a century of monkeypox virus prevalence among host communities across space and time. Royal Society Open Science, 5: 171089.
- Valladares Hernández, B. (2011). Cambio climático y enfermedades tropicales. Conferencias de Invierno 2011 sobre el Cambio Climático en Canarias. En: Nazco Medina, N. & Martín, J.L. 2013. Síntesis del conocimiento sobre los efectos del cambio climático en Canarias. Proyecto Clima-Impacto. Gobierno de Canarias.
- Watanabe, M. E. (2019). The Evolution of Natural History Collections. Bioscience, 69 (3):163-169.
- White, L.A. & L. Mordechai (2020). Modeling the Justinianic Plague: Comparing hypothesized transmission routes. PLoSONE, 15(4): 1-21, e0231256.
- Winegard, T.C. (2019). El mosquito: La historia de la lucha de la humanidad contra su depredador más letal. Ediciones B. 496 páginas. ISBN 9781524743413.
- Winker, K. (2004). Natural History Museums in a Postbiodiversity Era. BioScience, 54 (5):455-459.
- Wood, C.L., A. McInturff, H. S. Young, D. H. Kim & K. D. Lafferty (2017). Human infectious disease burdens decrease with urbanization but not with biodiversity. Philosophical Transactions Royal Society, B, 372:20160122.
